Жировой гепатоз печени (стеатоз)
Заболевания печени встречаются часто, стоит знать способы их профилактики и лечения.
Содержание
- 1 Что это за болезнь?
- 2 Функции паренхимы
- 3 Разновидности гепатоза. Клиническая картина развития
- 4 Стадии развития заболевания
- 5 Патология развития
- 6 Патогенез болезни
- 7 Что изменяется в тканях при развитии заболевании
- 8 Каковы причины стеатоза?
- 9 Симптомы развития
- 10 Диагностирование гепатоза
- 11 Способы лечения
- 12 Осложнения и последствия патологии
- 13 Гепатоз у детей
Что это за болезнь?
Гепатоз – совокупность патологий печени, которая характеризуется сбоем метаболизма в печёночных клетках (гепатоцитах). Сопровождается деформацией клеток, некоторой дисфункцией органа. Называется такой процесс дистрофией. Заболевание бывает двух видов: жировой гепатоз и пигментный. Последний называется так из-за способности влиять на цвет тканей.
Код по МКБ-10: К76.0. Протокол: жировая дегенерация печени.
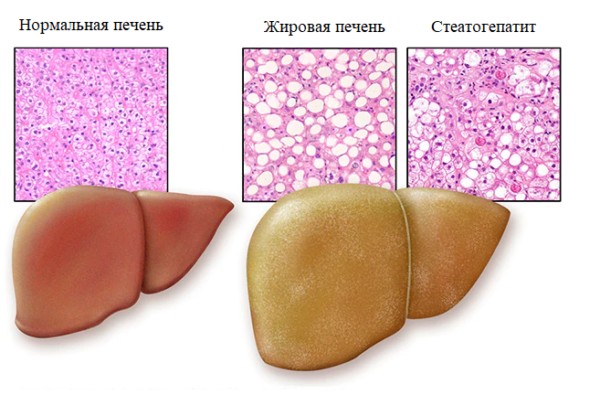
Накопление жиров в клетках
Стеатоз – включения в клетках печени жира.
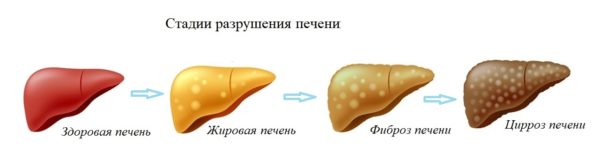
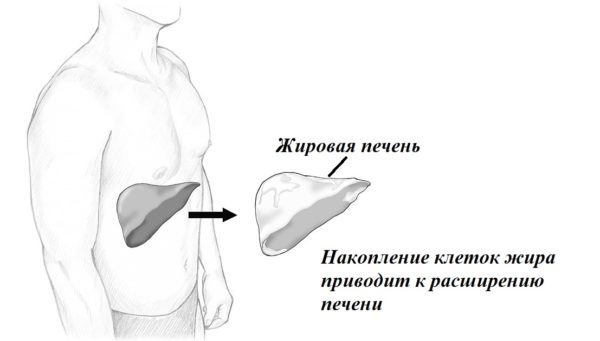
Жировой гепатоз печени – один из самых распространённых обратимых процессов, который имеет липоидный характер. Болезнь называется стеатозом, жировым повреждением, инфильтрацией, стеатогепатозом, дистрофией, «жирной» печенью. В органе происходит равномерная замена клеток жировыми аналогами. Совокупность таких новообразований соединяется в жировую ткань. Цвет покровов печени изменяется на жёлтый или бурый, орган увеличивается в размерах, а непатогенные клетки постепенно умирают. Происходит постепенное уничтожение тканей, которое провоцирует их дисфункцию.
Наиболее часто встречаются случаи, когда жировая инфильтрация, т. е. формирование в структуре органа отклонений, провоцирует фиброз. Это фокальный процесс, при котором здоровая ткань вытесняется грубой рубцовой. Следующая стадия патологии выглядит как переход в цирроз, который обособляется необратимым и интенсивно развивающимся недугом печени. При гепатозе здоровая ткань заменяется рубцовой.
Болезнь достаточно распространена. Статистика говорит, что жировой диабетический характер гепатоза присущ 10-25% населения планеты. Наибольшему риску подвержены люди, страдающие сахарным диабетом и имеющие лишний вес. Показатели у худых намного ниже – 75-90% от общего числа зафиксированных случаев. Многие люди в России живут с гепатозом (каждый четвёртый гражданин).
Заболевание чаще встречается у женщин, чем у мужчин.
Анатомия органа
Печень – крупнейшая железа организма. Локализуется в правой стороне верхнего отдела под диафрагмой, в районе брюшной полости. Зафиксированы случаи, когда орган находится левее положенного места. Об этой особенности нужно всегда говорить при прохождении УЗИ. Печень взрослого – весит 1500 г. Орган тёмно-бурого цвета можно визуально разделить на две составляющие – правая доля и левая, меньше по размеру правой.
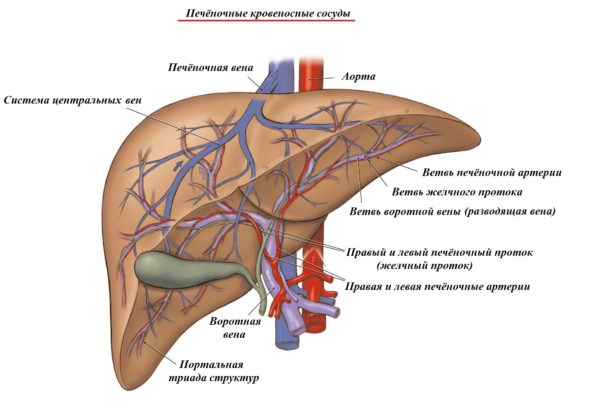
Для правильной диагностики зон печени специалисты используют разделение органа на восемь частей (сегментов). Один элемент – фрагмент печени, который имеет пирамидальную форму. Он локализован вблизи триады, которая совмещает в себе ветви воротной вены. В печени находятся фрагменты артерии самого органа и его прилегающего канала.
Составляющие орган клетки – это гепатоциты. Печёночная долька, из которой состоит орган, представляет собой призму, сформированную множеством печёночных гепатоцитов и кровеносных сосудов. В центре системы локализована основная (центральная) вена. Печёночные клетки выделяют литр желчи в сутки. Желчь – совокупность жидкости из желчных кислот, воды и других неорганических веществ. Вырабатывается для расщепления и всасывания жиров.
Вдобавок печень служит стимулятором работы тонкого кишечника. По маленьким протокам желчные кислоты попадают в крупные и сегментарные каналы.
Функционирование печени
Необходимые микроэлементы и кислород орган впитывает благодаря печёночным кровеносным сосудам. В печени циркулирует и кровь, которая насыщена углекислым газом.
Железа наделена двумя системами вен:
- Портальная, состоит из разветвлений воротной вены. Этот кровеносный канал как объёмный сосуд, направленный на кровеносную циркуляцию из всех органов, локализованных в брюшной полости. Именно из указанной вены кровь попадает в печень, где идёт очищение плазмы от вредных бактерий. Циркуляция проходит этап фильтрации.
- Кавальная, формируется из множества вен, служащих для переноса крови из органа. Эта жидкость характеризуется отсутствием кислорода.
Функции паренхимы
- Наш организм регулярно вырабатывает и обрабатывает массу белка. Процесс переработки строительного материала локализуется в печени. Орган вырабатывает и альбумины, нужные для блокировки кровоизлияния. Печень накапливается аминокислоты, дополнительный генератор белков. Главная функция – белковый обмен.
- Железа функционирует как пункт переработки жиров. Она перерабатывает холестерин, структурный жироподобный фрагмент клеток. Печень блокирует соединение элементов жира и запускает работу веществ, которые расщепляют жировые клетки. Орган отвечает за соблюдение баланса в обменных процессах между жирами и углеводами. Если человек потребляет избыток сахара, печень перерабатывает углеводы в жиры. При недостаточном количестве глюкозы в повседневном рационе орган вырабатывает недостающее из белков и жировых отложений. Этот процесс называется липидным обменом.
- Печень перерабатывает сахар и откладывает его в качестве гликогена. Если человек не потребляет суточную норму глюкозы, орган провоцирует переход гликогена в глюкозу, источник энергии. Это углеводный обмен.
- При нарушении в кровеносном обмене, а именно при стеатогепатозе и отмирании эритроцитов и гемоглобина в крови концентрируется билирубин, токсин для организма. Печень перерабатывает фермент в безопасный для здоровья человека. Благодаря такому функционированию органа яд выводится из организма. Это называют пигментным обменом из-за цвета билирубина (жёлтый окрас).
- Печень участвует в переработке витаминных веществ. Она всасывает жирорастворимые витамины. При авитаминозе орган вырабатывает необходимые ферменты, а при избытке веществ – откладывает в запасные ресурсы.
- Печень занимается переработкой вредоносных веществ, которые формируются в организме человека.
- Печёночные клетки регулярно вырабатывают желчь, которая перемещается в желчный пузырь. При потреблении пищи желчная кислота переходит в кишечник и способствует активному пищеварению. Печень вырабатывает желчь, для смешения жиров с водой. Так происходит переработка веществ.
- Печень вырабатывает массу ферментов, необходимых для нормального функционирования организма.
- Указанный орган занимается поддержанием иммунитета и выработкой веществ, предотвращающих аллергические реакции человека.
- Печень участвует в выводе «ненужных» микроэлементов.
Любопытные факты:
- Печень – тяжёлый и большой орган. Масса – 1,5 кг.
- Орган состоит на 75% из воды.
- За час печень перегоняет сто литров крови. Объём суточной циркуляции равняется двум тысячам литров.
- Выполняет 500 функций.
- Печень может самовосстанавливаться, доказано, что автономно она могла бы существовать 300 лет.
- 30% патологий вызвано алкоголем.
- За минуту в тканях органа происходит более миллиона различных химический реакций.
- Она не обладает болевыми рецепторами.
- Круглогодично хирурги делают 10000 пересадок и трансплантаций.
Разновидности гепатоза. Клиническая картина развития
Для выявления заболевания и формулировки степени патологического процесса в медицине выделяются несколько видов гепатостеатоза. Такое описание нужно для повышения возможности постановки верного диагноза и выбора правильного лечения.
Стеатоз (жировая дистрофия печени) называется:
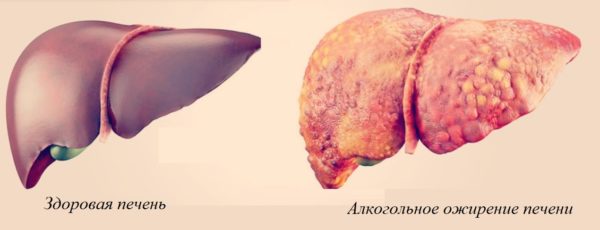
- Алкогольным. Патология развивается в результате дисфункции печени, которая спровоцирована чрезмерным потреблением спиртного.
- Неалкогольным. Представляет собой повреждение органа, спровоцированное преобладанием жировых клеток. Заболевание провоцируют несбалансированное питание и голодание, некоторые внешние факторы.
Стадии развития заболевания
Выделяется ряд ступеней прогрессирования болезни. Медицина назвала характерные особенности каждого этапа:
- Первая стадия представляет незначительный процент ожирения органа. Основные клетки печени не повреждаются, хоть и стесняются небольшим количеством жировых образований.
- Вторая ступень развития сопровождается наличием необратимых процессов, которые провоцируют гибель здоровых клеток. Острый патогенез сопровождается процессом инфильтрации жидкости и появлением кист.
- Третья стадия наблюдается у тяжелобольных людей. Обычно характеризуется наличием цирроза.
Патология развития
Печень бывает поражена разными способами. Это значит, что при диагностике не исключены ошибки:
- Очаговый характер, диссеминированная. Происходит разброс множества жировых участков по всей площади органа. Пациент не чувствует никакого дискомфорта.
- Выраженный характер диссеминированная. Обособляется процессом отложения большого количества пагубных клеток, которые локализованы в разных отделах печени. В этом случае у больного наблюдается появление симптоматической картины.
- Зональный тип характеризуется рандомным расположением липидов.
- Диффузный (диффузия – произвольное самопроникновение) характер патологии представляет собой процесс, при котором скопление липидов распространяется по областям органа. Симптоматика у пациента присутствует.
Патогенез болезни
Заболевание формируется по-разному. Причины развития:
- Первичные. Патология развивается ещё до рождения ребёнка. Причина – нарушение метаболизма в тканях.
- Вторичные. Приобретенная форма болезни. Развивается в результате несбалансированного питания, некоторых воспалительных процессов.
Что изменяется в тканях при развитии заболевании
В органе происходит ряд деформаций:
- Мелкокапельное ожирение случается, когда вредоносные клетки заполняют орган, но без затрагивания здоровых.
- Крупнокапельное происходит, когда печёночная ткань полностью заменяется жировой. Развитие болезни заканчивается полным отмиранием соединений.
По типу и форме вредоносных клеток заражения бывают:
- Нулевая степень стеатоза – жир образуется в некоторых частях органа.
- Первая степень характеризуется накопление жиров с общим очагом заболевания. При таком развитии затрагивает 30% тканей печени.
- Вторая степень – липиды заполоняют 50% процентов клеток.
- Третья степень опасна. Грозит заполнением жировой тканью всего объёма органа.
Каковы причины стеатоза?
На развитие патогенной дисфункции тканей влияет множество факторов. Нормальную работу печени обеспечивает и питание, и медикаментозное лечение, и наследственность, и воспалительные процессы. Наиболее часто на формирование болезни влияет совокупность причин.
Чтобы убедиться в диагнозе, врач проводит консультацию, на которой узнает об образе жизни пациента (выпивает ли, любит ли голодать). Если правильно установить патологию, удастся быстро добиться результатов и ликвидировать риск дальнейшего развития. Поэтому нет смысла скрывать от специалиста какие-то факты. Все вредные привычки и особенности жизнедеятельности стоит поведать доктору.
Алкогольный стеатогепатоз: причины
По названию становится понятно, что главной первопричиной развития патологии является чрезмерное употребление спиртного. Алкоголь влияет на формирование жировых клеток. Критической дозой в сутки считается употребление 30 г спирта. Хоть орган и способен на саморегенерацию, но из-за алкоголя эти процессы затормаживаются и блокируются.
Злоупотребление спиртным провоцирует образование избыточной рубцовой ткани. Наступает кислородное голодание, которое формирует дисфункцию. Процент вырабатываемого белка падает, орган увеличивается в объёме. Появляется угроза формирования алкогольной патологии. Алкогольный стеатогепатоз может спровоцировать наследственная предрасположенность к излишнему употреблению спиртного.
Неалкогольный стеатогепатоз: почему появляется?
Приобретённая патология формируется по ряду причин:
- Первый фактор, влияющий на развитие болезни – нарушение метаболизма. Оно обусловлено поступлением чрезмерного количества жиров и углеводов, которые не усваиваются органом. Если вырабатываемые ферменты не справляются с переработкой поступающих веществ, риск развития жировых клеток возрастает. Под эту категорию подходят пациенты с сахарным диабетом. В организме вырабатывается недостаточное количество инсулина для снижения процента глюкозы. К категории риска относятся люди с некоторой степенью ожирения или придерживающиеся строгой диеты. Обратная сторона риска – пациенты, которые стремительно пытались похудеть либо практикуют ежедневное вегетарианское меню. Если введение пищи делают внутривенно через капельницы, человек попадет в группу риска. Нарушение выделения ферментов провоцирует и дисфункция щитовидной железы. Человек с пищевой зависимостью (либо неправильным отношением к еде) склонен к патогенному развитию печёночных заболеваний.
- Некоторые лекарственные препараты провоцируют дисфункцию органа. Нагрузка от переработки медикаментов возлагается на печень. Неправильно подобранное комплексное лечение или некорректная дозировка провоцирует изменение состояния тканей. Гормональные таблетки (вызывают гипотиреоз), антибиотики, лекарства против опухолей, анальгетики способны вызвать патогенез печени.
- Операционные вмешательства (удаление желчного пузыря) влияют на формирование патологии. Некоторые патогенные процессы, которые развиваются в желудочно-кишечном тракте, провоцируют нарушение метаболизма в печени. При удалении органов ЖКТ неизбежны сбои в работе всей системы.
- Неалкогольная болезнь провоцируется заболеванием пищеварительного тракта, которое обуславливает воспалительные процессы. Они распространяются на все близко локализованные органы. Гепатит или вирус, инфекции и ряд других болезней отвечают за формирование патологии печени.
- Если человек регулярно поставляет органу трудно перерабатываемое количество токсинов, работа тканей замедляется. К этому может привести отравление тяжелыми металлами или постоянное злоупотребление спиртными напитками.
- Травмы живота могут быть первопричинами возникновения патогенных процессов. Из-за резких ударов или падений формируется кистозное тело, которое провоцирует дальнейший патогенез.
- Паразиты крайне опасны и вредны. Это ленточные черви, бактерии – лептоспиры, аскариды, амёбы, шистосомы и т. д. Воздействие паразитов на орган вызывает нарушение его функций.
- Наследственные заболевания приводят к нарушению обменных процессов между тканями. Отсутствие каналов печени, недоразвитость соединений, дисфункция выделительной системы провоцируют патологию органа.
Чтобы оценить риск формирования неалкогольной жировой болезни, которая может спровоцировать более серьёзные нарушения – цирроз и фиброз, существуют определённые факторы.
Перечень факторов, влияющих на развитие патологии:
- Женский пол.
- Возраст, превышающий 45 лет.
- ИМТ, который расшифровывается как «индекс массы тела», больше 28 килограмм на метр квадратный.
- Давление. Гипертония или хроническое повышение АТ пагубно влияют на выработку ферментов.
- Сахарный диабет любого типа.
- Виды этноса. Чаще всего патология встречается среди азиатов.
- Наследственность. Если родственники страдали подобным заболеванием, риск его появления у потомков увеличивается.
Симптомы развития
При стеатозе проблема диагностики состоит в том, что поражение развивается долгое время без симптомов. Обнаруживается при регулярных медицинских осмотрах. Только при крайних стадиях развития недуга, когда начинает происходить постепенное отмирание здоровых клеток, формируется следующая клиническая картина:
- Первая стадия протекает бессимптомно или присутствуют косвенные проявления. Потом симптоматика становится ярче.
- Второй уровень заболевания сопровождается болью, вызванной увеличением размеров печени и деформацией её первоначального состояния; общей усталостью, которая провоцируется нарушением метаболизма в тканях; тошнотой, возникающей в результате нехватки желчи; отсутствием аппетита, вызванного обильным нарушением обменных процессов; снижением иммунитета, который характеризуется дисфункцией системы. Симптомы легко путаются с другими заболеваниями.
- Третья стадия – пожелтение кожных покровов из-за активной выработки билирубина. У больного наблюдается зуд, сыпь. Это случается из-за повышения уровня токсинов, которые содержатся в организме. Наблюдается дисфункция жирового обмена (ксантомы – образование жировых клеток, кантелазмы локализуются на веках, отложение липидов на сетчатой оболочке глазного яблока).
Диагностирование гепатоза
Обследование и диагностика каждого пациента осуществляются индивидуально. Для того чтобы установить наличие заболевания, специалист проводит:
- Общую консультацию пациента, в результате которой узнает о наличии вредных привычек и сопутствующих заболеваний.
- Осмотр, при котором обращает внимание на цвет кожных покровов, присутствие сыпи и т. д.
- Анализы крови.
- УЗИ, КТ, биопсия, эластография, МРТ, плазмаферез.
Сбор анамнеза (консультация)
Выявление жалоб у пациента осуществляется в первую очередь. Чем больше деталей, тем обширнее складывается клиническая картина. Если у больного наблюдается список симптомов, то специалисту проще поставить диагноз и начать эффективное лечение. На начальных стадиях заболевания, чтобы убедиться в наличии патологии, человеку назначается множество лабораторных исследований.
Что врач выясняет у пациента?
- Степень развития болевого синдрома (присутствие боли, появление дискомфорта при физических нагрузках, тяжесть, расстройства ЖКТ, дилатационная кардиомиопатия, спленомегалия селезёнки, стеатоз, дисфункция почек, ЖКБ).
- Время появления первых признаком ухудшения состояния.
- Какой образ жизни ведет пациент. Злоупотребление спиртным, перенесенные операционные вмешательства, наличие медикаментозного лечения.
- Наследственность и предрасположенность. Были ли случаи патологии в семье.
- Пищевое поведение больного: каким продуктам отдаёт предпочтение, соблюдает ли диету.
- Наличие аллергических реакций.
Осмотр
После проведения лабораторной диагностики специалист делает вывод о развитии патологии.
- Доктор проводит осмотр кожных покровов, видимых слизистых оболочек, анализирует желтушность кожных покровов, а также оценивает интенсивность изменений. Проводя перкуссию (постукивание) и пальпацию (прощупывание) живота, специалист определяет размер и болезненность печени.
- Проводится экспертиза на наличие хронического употребления алкоголя (этилизм). При алкогольной зависимости у пациента наблюдаются такие признаки: отёчность лица, тремор, неопрятный внешний вид.
- Устанавливается степень ожирения. На расчёт допустимой массы тела влияют многие факторы: пол, возраст, гормональная стабильность щитовидной железы и т. д. Существует ряд обобщённых таблиц, которые сопоставляют рост пациента с его весом. Определением степени ожирения служит индекс массы тела. Этот фактор необходим при определении показаний для лечения. Индекс массы тела рассчитывается по простой формуле: отношение веса человека в килограммах и его роста квадратных метрах. При индексе, равном 25 – 30 кг/м^2, у пациента наблюдается избыточная масса тела, что также называется предожирением. При ИМТ, равном 30, пациент страдает ожирением.
При расчёте нормальной массы тела учитывается пол человека и определяется оптимальный вес, которого стоит придерживаться. Рассчитывается по формулам: ИМТ=50+2,3(0,394 * рост в см – 60) – для мужчин. ИМТ=45.5 + 2,3(0.394 * рост в см – 60) – для женщин.
Используя сантиметровую ленту для измерения параметров талии, специалист может спрогнозировать осложнения и риск заболевания. Объём талии больше 80 см (для женщин) и больше 94 (для мужчин) повышает риск развития сахарного диабета и гипертонии в дальнейшем.
Нормой соотношения между окружностью талии и объёмом бёдер для женщин считается значение меньше 0,85. Для мужчин допустимо число 1,0. Люди, телосложение которых характеризуется большим объёмом талии, чаще подвержены риску.
Лабораторная диагностика
Анализ крови выявляет процесс появления жировых клеток в печени.
Чтобы диагностика сопровождалась правильным результатом, необходимо:
- Проводить забор анализа натощак.
- Последний приём пищи не должен содержать жирную, солёную, копчёную еду. Запрещено пить кофе и чай.
- Минимум за двое суток требуется отказаться от употребления алкоголя и ряда медикаментозных препаратов.
- Нельзя заниматься спортом и ходить в бани.
- Вся лабораторная диагностика проводится в первую очередь – до МРТ, КТ и т. д.
Общий анализ крови
Пациенты сдают кровь. Это дает возможность сделать прогноз о развитии анемии. У человека уменьшается показатель концентрации эритроцитов (менее 4,0 х 1012/л у мужчин и 3,7 x 1012/л у женщин). Падает гемоглобин (130 г/л и 120 г/л). К признакам воспалительного процесса относятся: увеличение количества лейкоцитов (до 9,0 x 109/л), скорости оседания красных клеток (превышает 10 мм/час у сильного пола и больше 15 мм/час у женщин). Специалист может попросить сдать мочу. Воспалённая моча – дополнительный показатель наличия патологии.
Биохимический анализ
Все рекомендации по проведению процедуры сохраняются. До обследования требуется отказаться от сытного употребления пищи, приёма препаратов, которые снижают концентрацию жиров в крови. Лекарства отменяются за 2 недели до предстоящего обследования.
Анализ определяет:
- Биохимия крови улавливает превышение активности трансаминаза. У женщин наблюдается увеличение концентрации ACT: 31 ед./л и 41 ед./л – у мужчин. АЛТ становится равным 34 ед./л у слабого пола и 45 ед./л у сильного. Эти изменения обуславливаются наличием омертвления тканей. Понижаются показатели АСТ.
- Нарушение белкового метаболизма провоцирует рост количества холестерина (5,2 ммоль/л), снижение показателя ЛПВП (1,42 ммоль/л у женщин и 1,68 ммоль/л у мужчин), повышение значения ЛПНП (3,9 ммоль/л).
- Сбой в углеводном обмене сопровождается повышением концентрации сахара в крови (5,5 ммоль/л).
- Уменьшается значение альбумина (35 г/л) в результате печёночно-клеточной недостаточности. Печень не справляется с выработкой белка.
Проведение ультразвукового исследования (УЗИ)
Представляет собой диагностический способ исследования без нарушения целостности тканей. Процесс включает подачу ультразвуковых волн, которые направляются в поражённую зону. Изображение выводится на экран. Необходимые внешние показатели развития патологии получаются с помощью безболезненной процедуры УЗИ.
Когда пациента направляют на ультразвуковое исследование?
- Если при пальпации устанавливается увеличение размеров печени.
- Наличие боли при осмотре.
- Изменение нормальных показателей в лабораторных исследованиях.
Устанавливаются нормальные размеры по Курлову.
Какое заключение дает УЗИ?
Ультразвуковое исследование устанавливает:
- Микровезикулярный характер уплотнений органа.
- Размеры поражённого участка.
- Жировую инфильтрацию, превышающую 30% (накопление жировых клеток).
- Эхопризнаки и эхокартина патологии.
- На УЗИ распознают локализацию поражённых участков.
Компьютерная томография (КТ)
Этот способ не подразумевает внедрения посторонних инструментов в тело человека. Обследование представляет собой прохождение рентгеновских лучей в разных проекциях. При этом на мониторе создается объёмное изображение.
Пациент раздевается, снимает украшения и зубные протезы, надевает халат и ложится на поверхность. Сканирующая система помещается на уровне печени. Он вращается над поражённой областью и проецирует картинку на экран.
КТ назначают делать в случае:
- Очагового поражения органа.
- Неточного обследования УЗИ.
- Необходимости дополнительного исследования.
- Наличия новообразований и кист.
- Эхографические показатели не дали клинической картины.
КТ недопустимо:
- Если человек имеет психические отклонения или ведёт себя неадекватно.
- Когда масса пациента превышает 150 кг.
- При беременности.
Компьютерная томография выявляет:
- Наличие скопления жировых клеток.
- На КТ видны уплотнения кровеносных сосудов печени.
- Расположение патогенных скоплений липидов.
Магнитно-резонансная томография (МРТ)
Неинвазиный (означает без повреждения тканей) способ, который подразумевает присутствие сильного электромагнитного поля ядра водорода. Человек помещается в эту среду, в результате ткани излучают энергию, которая улавливается на мониторе.
Подготовка к процедуре однотипна: пациент снимает одежду и все металлсодержащие элементы. Ложится на приборную поверхность, которую помещают в аппарат МРТ для получения изображения органа в разных проекциях.
Когда назначают МРТ?
- Если необходимо получение высокоформатного изображения.
- Присутствие кистозного тела в пораженном органе.
- Нужна обширная диагностика.
Не допускаются к обследованию МРТ следующие лица:
- Пациенты с психическими отклонениями.
- Больные с кардиостимуляторами, металлическими имплантами, татуировками (пигментация велась с железными примесями), весом более 160 кг.
- Люди, страдающие клаустрофобией. Замкнутое пространство провоцирует обострение.
Что МРТ выявляет?
- Локальный характер и размер уплотнения органа.
- На МРТ видно наличие новообразований и их локализацию.
- Расположение жировых скоплений.
МРТ позволяет сформировать конечное заключение о развитии патологии.
Процедура биопсии печени
Биопсия подразумевает нарушение целостности тканей, так как заключается в исследовании фрагмента пораженного участка. Пациент помещается на диагностический стол. Медик проводит УЗИ печени. Кожные покровы обрабатываются антибактериальным раствором. Врач делает обезболивание и производит прокол. К пораженном участку подводят иглу, движение которой осуществляется посредством ультразвукового исследования. Медиком отсекается маленький образец ткани. Иссеченный фрагмент (биоптат) направляется на обследование под микропрепарат в лабораторию.
После проведения операции человек лежит в стационаре четыре часа. Ставят капельницы и наблюдают за пациентом. Запрещены телодвижения. На место прокола накладывается холодный компресс. Ультразвуковое исследование, анализы крови повторяются спустя сутки.
Кому показана биопсия печени? Если врач выявляет нехарактерное течение болезни, он назначает биопсию. Возможные причины проведения операции:
- Отмирание печёночных клеток неизвестного патогенеза у пациентов старше 45 лет.
- Необходимо определить стадию и степень жирового гепатоза.
- При сомнениях в поставленном диагнозе.
- Подозрение на осложнение: цирроз и фиброз. Изучение степени их развития.
- Невозможность осуществления УЗИ, КТ, МРТ.
Категорически запрещено проведение биопсии, если:
- Подтверждено наличие гнойных и воспалительных процессов в пораженной полости.
- Присутствие инфекций на кожных покровах.
- У человека диагностированы психические заболевания.
- Плохая свёртываемость крови.
- Существуют опухоли и новообразования.
- В брюшной полости пациента присутствует жидкость (асцит).
- Клинические рекомендации.
Биопсия назначается для определения степени стеатоза и вида поражения. Она служит для выявлений патогенных изменений в тканях (цирроза и фиброза). Ряд воспалительных процессов не может быть выявлен на КТ, МРТ, при проведении биопсии.
Способы лечения
Конкретные методы нейтрализации жирового гепатоза отсутствуют. Лечение представляет собой совокупность средств, которые уменьшают образования жировых клеток. Медикаментозная поддержка направлена на ускорение регенерации органа и защиту организма. Дозировка и курс лечения подбираются для каждого пациента индивидуально. Количество терапии зависит от веса, наличия других заболеваний и стадии развития патологии. Терапия направлена на то, чтобы уменьшить количество рубцовой ткани и восстановить функционирование печени. Лекарствами можно вылечить патологию.
Препараты с доказанной эффективностью:
- Защита тканей печени и восстановление их структуры и функций. К препаратам, которые поддерживают нормальное состояние системы, относятся эссенциальные фосфолипиды. «Эссенциале форте» и «Эссливер форте», «Ливенциале», «Резалют про», «Урсосан» и т. д. Они дополняют структуры клеток и восполняют запас здоровой ткани органа (заменяют рубцовую здоровой). К препаратам природного происхождения относятся «Аллохол», «Карсил», «Лив-52», «Максар», лецитин и т. д. Наблюдается перерождение клеток. Лекарства для печени ликвидируют проблемы, связанные с метаболизмом желчи. Возобновляют активную выработку белка и регенерацию клеток. Пациенту рекомендуется принимать препараты, которые нормализуют работу желчевыделительной системы и тормозят развитие фиброза. К таким медикаментам относятся: «Урсофальк», «Карсил», «Урдокса», «Таурин». Организму при жировом гепатозе требуется дополнительный источник аминокислот. Для этого используются «Гептрал», «Гептор», «Гепа мерц». Они ускоряют кровообращение в тканях и снижают уровень токсинов в крови. Биологически активные добавки («Овесол», «Гепагард актив») применяются для ускорения распада жиров и выведения болезнетворных веществ.
- Гипогликемические препараты («Метформин», «Сиофор», «Гемофибрат», «Аторвастатин», фолиевая кислота) отвечают за снижение уровня глюкозы в крови. Они стабилизируют допустимый вес пациента. Уменьшают холецистит и нормализуют метаболизм липидов. Медикаменты ускоряют эффект насыщения и увеличивают расход энергии.
- Для повышения устойчивости клеток к кислородной изоляции и защиты тканей от отмирания из-за окислительных процессов применяются статины: карнитин, гипоксен, фосфоглив, льняное мало, мексидол, витамины, липоевая кислота. Улучшение работы органа, блокировка развития заболевания, восстановление глюкозного обмена осуществляется посредством приема антиоксидантных и антигипоксантных препаратов.
- Специалист старается помочь человеку с жировым гепатозом. Он назначает ряд лекарств в зависимости от состояния пациента: мочегонные, чтобы убрать отёки, гепатопротектор (легалон, урсодезоксихолевая кислота), чтобы разрушить клеточные мембраны патогенов, и т. д.
Категорически запрещается лечить патологию самостоятельно. Народные средства используются в качестве профилактики. Травы (расторопша) обладают лечебным действием для функций почки. Классификация терапии зависит от степени развития. Профилактика подбирается вместе с врачом, учитывая особенности пациента (массаж, физиопроцедуры, зарядка, упражнения).
Диета
Умеренный жировой гепатоз полностью излечим в отличие от его осложнений. Для нормализации функционирования печени пациенту рекомендуется пересмотреть привычный образ питания. Соблюдение диеты стабилизирует состояние и ускоряет саморегенерацию органа. При сбалансированном питании восстанавливается метаболизм и улучшается работа ЖКТ. Правильное и гармоничное потребление БЖУ (белков, жиров, углеводов) помогает минимизировать возможный риск появления лишнего веса и сахарного диабета. Врач разрабатывает план питания, но общие рекомендации схожи с требованиями стола №5 по Певзнеру или стола номер 8 при ожирении.
Главные правила диеты
- Соблюдение БЖУ.
- Суточное потребление чистой жидкости – 2 л. Минеральная вода благоприятно влияет на функционирование печени.
- Ограничение по количеству употребляемой соли. Допустимая доза – 6 г.
- Сахар употреблять умеренно. Допустимое количество – 30 г в сутки.
- Схема питания. Кушать 6-7 раз маленькими порциями. Питаться сбалансировано. Ужин должен быть за 3 часа до сна.
- Температура потребляемой пищи оптимальная (не холодная и не горячая).
- Пациент исключает жареное, кислое, пряное, копчёное, солёное. Лучше отдать предпочтение отварным продуктам.
- Диета при жировом гепатозе печени не допускает переедания и употребления алкоголя.
- Запрещается пить зелёный чай, кофе.
Жиры употреблять допустимо, но в разумных количествах. Без них невозможен правильный метаболизм. Диета нуждается в балансе. Жиры – необходимый фермент для клеток, который усваивается организмом с помощью витаминов.
Из каких продуктов брать жир?
Жиры участвуют в обменных процессах, поэтому их содержание поддерживает нормальное функционирование организма. В меню следует оставить:
- Кисломолочные продукты с низким содержанием процентного жира. Молоко – пол-литра в сутки.
- Нежирные сорта мяса (кролик, индейка, курица).
- Нежареные котлеты.
- Нежирные салаты, морскую капусту.
- Морепродукты и нежирную рыбу.
Запрещенные поставщики жира
Злоупотребление следующими продуктами негативно сказывается на функционировании печени. Запрещенные яства:
- Молочные продукты с высоким содержанием жира.
- Сало.
- Жирное утиное, гусиное мясо. Свинина тоже не рекомендована.
- Икра.
- Жирная рыба.
- Соусы.
- Копчёности.
- Консервированная еда (печень трески).
Нормальное потребление белков
Гармоничное соотношение белков, жиров и углеводов нужно для нормального метаболизма. Суточную дозу строительных клеток рекомендуется восполнять из следующих продуктов:
- Нежирные сорта мяса и рыбы.
- Обезжиренные кисломолочные продукты (кефир, творог).
- Сыры.
- Белки яиц.
- Соевая мука.
Не допускается употребление:
- Жирных мясных продуктов.
- Бульонов с высоким содержанием животных жиров.
- Окрошки на кефире.
- Жирных кисломолочных продуктов.
Зачем нужны углеводы и откуда их брать?
Клетчатка, содержащаяся в углеводах, блокирует накопление холестерина в крови. Он провоцирует заболевания сердечно-сосудистой и кровеносных систем. Простые углеводы, которые моментально расщепляются, содержатся в сладких продуктах. Они насыщают человека на некоторое время. Употребление сложных углеводов долгий период не вызывает чувство голода и очищает ЖКТ от токсинов.
Примерное меню на неделю должно содержать разрешённые продукты:
- Отварные и запечённые блюда.
- Сухофрукты и чернослив.
- Некоторые фрукты.
- Каши (овес) на завтрак, кроме манной.
- Хлеб и сухарики.
- Помидоры, картофель.
- Полезные вареники с капустой.
- Мёд, пастила и натуральный мармелад.
- Можно есть сырые овощи в небольшом количестве.
- Некрепкий чай растительного происхождения.
Не рекомендуется к употреблению (пример):
- Рисовые и макаронные изделия.
- Выпечка и сладости.
- Бобовые.
- Газированные и сладкие напитки.
- Соленья.
- Аджика и хрен.
- Редис, баклажаны, яблоки, малина, арбуз.
- Дыня.
- Грибы и чеснок.
- Семечки и орехи.
При панкреатите, диабете и проблемах с ЖКТ требуется специализированное меню. Кетодиета положительно влияет на здоровье пациента.
Осложнения и последствия патологии
Хронический стеатоз опасен тем, что провоцирует развитие фиброза и цирроза. Если очаговая форма заболевания поддается лечению, последние стадии неизлечимы. Первое, что рекомендуется пациенту с диагнозом жирового гепатоза – изменить образ жизни. Из-за образования липидных клеток стеатоз развивает сопутствующие патологии (сахарный диабет, ожирение). Начальный этап болезни устраняется лекарственными медикаментами. Последствия обратимы. Некоторые второстепенные образования не проявляют симптомов всю жизнь (синдром Жильбера).
Гепатоз отличается от стеатоза повышенным риском к развитию осложнений. Как сопутствующее заболевание часто возникает гепатомегалия. Наблюдается развитие холестаза (повышение содержания желчи в крови), появляется стеатогепатит. С гепатомегалией объём органа резко увеличивается.
Фиброз сопровождается заполнением органа рубцовой тканью. Он поддаётся лечению при проведении своевременной диагностики.
Цирроз отличается от гепатоза необратимостью. Это неизлечимая форма болезни, которая приводит к полной дисфункции печени и летальному исходу (смерть). Избавиться от такого заболевания можно только пересадкой здорового органа.
Холестатический гепатоз – заболевание, которое характеризуется накоплением желчных ферментов в печени. Он отличается от жирового гепатоза.
Гепатоз у детей
Заболевание аналогичной формы. Возникает из-за наследственных предрасположенностей или нарушения внутрипечёночного обмена билирубина в утробе матери. Характерная симптоматика – желтый оттенок кожных покровов и слизистых. Проявление болезни у детей не становится помехой для жизни. Исключение составляет синдром Криглера-Найяра. Тогда у ребёнка наблюдается повреждение ЦНС в результате избыточной выработки билирубина. Если заболевание первичное, тогда следует проводить обследования регулярно через время.
Печёночный гепатоз у детей развивается по таким же причинам, как и у взрослых: хронические воспалительные процессы, вызванные неправильным питанием, ожирением, приемом некоторых медикаментов и повышением уровня холестерина.
Жировая болезнь у беременных наблюдается редко.
Если соблюдать меры профилактики, вылечить гепатоз вполне получится.