Болезнь Крона
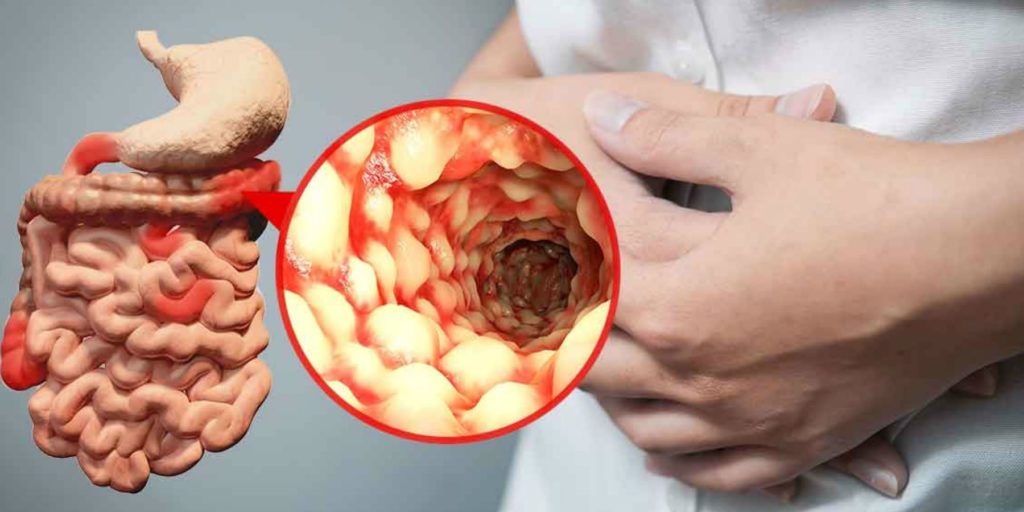
Болезнь Крона – это неясная по этиологии патология, которая поражает желудочно-кишечный тракт. Способна развиться в любом участке ЖКТ: от ротовой полости до ануса, имеет код по МКБ-10 К50.0. Отличительной особенностью болезни считается невозможность его устранения посредством терапевтических методов и хирургического вмешательства. Это заболевание отличается чередованием стадий ремиссии и обострения. Рецидивирующий период наступает внезапно, для него свойственно появление яркой симптоматики. В период ремиссии симптоматика утихает.
Содержание
Общие сведения о болезни
При данной патологии в человеческом организме возникает воспалительный процесс, который может носить трансмуральный, гранулематозный, терминальный характер. Заболевание часто сопровождается рядом осложнений и сопутствующих недугов. Так, воспаление, локализованное в верхней части желудочно-кишечного тракта, осложняют энтерит, илеит и илеоколит. Распространёнными осложнениями становится появление колита, анальных трещин, кишечного кровотечения.
Разновидности патологии
Классификация болезни по распространённости воспалительного процесса выглядит так:
- Локализованная болезнь. При данной форме площадь поражённого участка не превышает 30 см. Страдают толстый кишечник и илеоцекальный отдел.
- Распространённая форма патологии, при которой суммарная площадь поражения достигает 100 см. Воспаление располагается отдельными очагами.
В зависимости от особенностей течения болезни выделяются разновидности:
- Острая форма. Такой диагноз ставится, когда после первых симптомов заболевания прошло максимум 6 месяцев.
- Хроническая непрерывная форма. При этой разновидности на фоне правильно подобранного лечения стадии ремиссии не превышают по продолжительности полугода.
- Хронический рецидивирующий вид. Периоды обострения сменяются периодами затишья, которые длятся больше, чем 6 месяцев.
По фенотипическому признаку болезнь подразделяется на:
- просветную неосложнённую патологию;
- стенозирующую патологию;
- свищевую патологию. Она связана с возникновением перианальных поражений, которые могут быть самостоятельным недугом или сопутствующим осложнением.
Лабораторная диагностика позволяет классифицировать болезнь Крона на группы:
- Гормонально резистентная патология. У атак при этом возможны отличия по степени выраженности. При тяжелых формах гормональная 7-дневная терапия не даёт стойкого положительного эффекта.
- Гормонально-зависимая форма. Для неё свойственно установление периода ремиссии на протяжении 3 месяцев после гормонального лечения, однако отмечается прогрессирование симптоматики при снижении дозировки гормональных препаратов
- Рецидивирующий тип аномалии. При нём после окончания гормональной терапии в течение 3 месяцев симптоматика возвращается.
Распространённость болезни Крона
Зарубежная медицинская статистика свидетельствует, что патология развивается у 320 человек из 100000. Патология чаще встречается на Западе и в северных широтах. В Азии процент заболеваемости ниже, чем в Европе, но демонстрирует устойчивую тенденцию к росту. Болезнь Крона не заразна, но передаётся по наследству. При условии своевременного обращения к врачу – излечима.
Белокожие люди страдают этим недугом чаще, чем афроамериканцы и представители монголоидной расы. Заболевание преимущественно диагностируется у взрослых, а не у детей. Отслеживает 2 возрастных пика: 20-30 лет и 60-70 лет. Иногда с проблемой сталкивается педиатрия. На болезнь негативно влияет курение.
Клиническая картина
На ранней стадии признаки патогенного процесса в организме могут отсутствовать. Клиника болезни Крона проявляется тем, что у человека жидкий стул на протяжении 1,5 месяцев, но при этом кал не имеет кровяных примесей. Пациент ощущает боли в животе, его мучает лихорадка и анемия, причины которой не установлены. Кроме того, для течения болезни характерен синдром непроходимости кишечника, повышенная температура тела.
Первые обращения к врачу связаны с появлением незаживающих анальных трещин, парапроктита, свищей в прямой кишке. Иногда больной связывает такие клинические проявления с послеоперационным лечением.
Часто от болезни появляется внекишечная симптоматика: остеохондроз, метаболические расстройства, артропатия, кожные новообразования, неспецифический псориаз, ухудшение зрения, холангит, спондилит.
Симптомы болезни Крона включают дисфункцию ЖКТ и аутоиммунное нарушение. Пациент может набрать вес. Всё перечисленное снижает вероятность того, что прогноз жизни в результате лечения будет благоприятным.
Этиология и патогенез
Причины возникновения болезни не установлены. Исследователи высказывают предположение о том, что патология возникает из-за врождённых аномалий иммунной системы, временного снижения иммунитета, генетической предрасположенности, образования патогенного процесса в кишечнике. Вероятно, этиология недуга обусловлена неблагоприятными факторами окружающей среды и плохой экологической обстановкой.
Патогенез болезни Крона обусловлен аутофагией, эндоплазматическим ретикулоцитарным стрессом. Данное заболевание может возникать по причине снижения функции эпителиального барьера и нарушения механизма распознавания дендритными клетками бактериальных молекулярных маркеров. Это приводит к гиперактивации сигнальных противовоспалительных путей и изменению микрофлоры кишечника.
Известны случаи возникновения патологии Крона как негативного следствия длительного стресса, курения, дефицита витамина D, неправильного питания, бактериального патогенного процесса в кишечнике.
Признаки патологии
Симптоматика болезни Крона выглядит так:
- хронические очаги воспаления на слизистых оболочках ЖКТ;
- хроническое перианальное и пилородуоденальное поражение;
- патогенные процессы в тонком кишечнике;
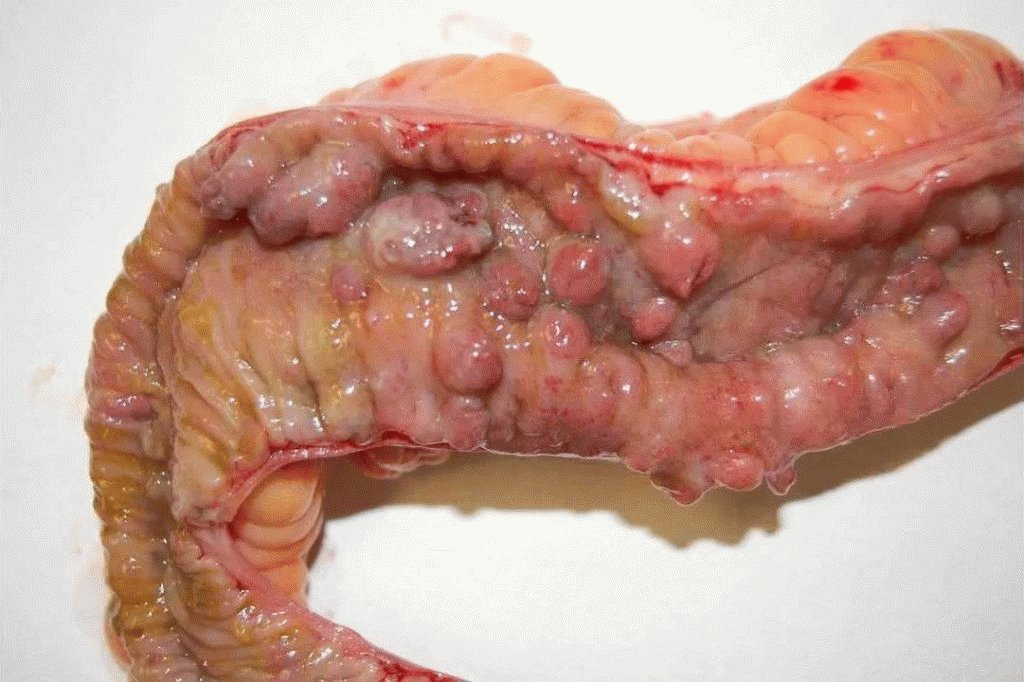
- трещины и язвы;
- абсцессы и свищи;
- фиброзный процесс в слизистой, образование стриктур;
- саркоидная гранулема.
Эндоскопические признаки недуга – это регионарный характер поражения клеток слизистого эпителия, язвенные образования, отёчность гиперемированных образований.
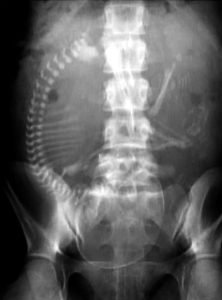
Признаки проблемы обнаруживает рентген.
Гистологическая картина следующая:
- Очаговый характер поражения кишечника.
- Глубокие язвы, напоминающие щели. Они затрагивают подслизистые слои и мышечную ткань.
- Инфильтрация слизистой.
Диагностика заболевания
При болезни Крона нужна дифференциальная диагностика, так как врачу предстоит исключить такие заболевания, как:
- амёбиаз,
- паразитозы,
- дизентерия,
- дивертикулит,
- сальмонеллёз,
- иерсиниоз,
- неоплазия толстой и тонкой кишки,
- язвенный колит,
- кампилобактериоз,
- синдром раздражённого кишечника,
- васкулиты,
- аппендицит.
Физикальный осмотр
При визите в медицинское учреждение больному предстоит подробно описать симптоматику заболевания и ответить на все вопросы доктора. Чтобы исключить подозрения на другие недуги, врач спросит, ездил ли пациент в последние несколько месяцев в другие страны, есть ли у него склонность к аллергии и непереносимость каких-либо продуктов или медикаментов.
Обязательной процедурой физикального обследования является осмотр перианальной области. Для уточнения результатов обследования прямой кишки при физикальном осмотре врач может назначить ректороманоскопию.
При постановке диагноза врач опирается на степень тяжести патологии: площадь поражения, восприимчивость воспаления к терапевтическим воздействиям. В учёт принимаются осложнения и внекишечные симптомы.
Лабораторная диагностика
Точно диагностировать проблему можно только после перечисленных процедур:
- общий анализ крови и дополнительный тест СОЭ;
- гемокоагулограмма;
- копрограмма;
- исследование крови на содержание белка, альбуминов, электролитов;
- исследование кала;
- исследование токсинов (назначается, если накануне развития болезни человек принимал антибиотики).
Для диагностики применяют критерии Ассоциации колопроктологов России: индекс Беста, индекс Харви-Брэдшоу.
История пациента содержит подробное описание патологии: особенности протекания патогенного процесса, локализацию воспаления и степень его выраженности, чувствительность очагов поражения к гормонотерапии, наличие осложнений.
Лабораторная диагностика характеризуется сложностью определения патологии по анализам: они могут косвенно указывать как на наличие болезни Крона, так и на другие поражения. Так, например, протокол анализов при болезни Крона и при таких заболеваниях, как хроническая железодефицитная анемия, лейкоцитоз, будет схожий. Поэтому иногда врач может назначить дополнительные анализы, показывающие уровень содержания в организме фолиевой кислоты, железа, ферритина. Окончательный диагноз ставится на основе совокупности анамнестических сведений, клиники патологии, результатов гистологических и эндоскопических исследований.
Инструментальная диагностика
Для подтверждения первоначального рабочего диагноза, формулировка которого велась на основе совокупности анамнестической информации и результатов лабораторной диф-диагностики, врач старается выявить особенности патогенного процесса. Это обеспечивает инструментальная диагностика:
- рентгенография брюшной полости (этот обзорный метод применяется при наличии синдрома непроходимости кишечника);
- МРТ и КТ для диагностики при наличии свищей, инфильтратов и абсцессов;
- УЗИ брюшной полости, органов малого таза и забрюшинной части;
- трансректальное УЗИ при наличии перианальных поражений;
- рентгеноконтрастное исследование тонкой кишки с бариевой взвесью;
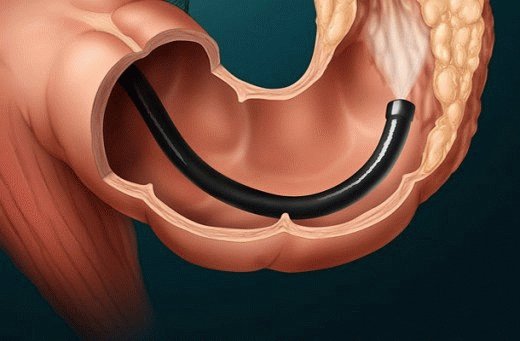
- колоноскопия;
- фистулография;
- эзофагогастродуоденоскопия;
- илеоскопия;
- очаговая биопсия слизистой;
- эндоскопическое капсульное исследование;
- морфологический анализ;
- энтероскопия при поражении воспалительным процессом тонкой кишки.
Лечение
Цель лечения – максимальное продление стадии ремиссии и поддержание нормального функционирования кишечника без гормональных препаратов. Также требуется предупреждение осложнений и оперативного вмешательства. Терапевтические мероприятия при болезни Крона предполагают назначение медикаментозного лечения, оказание психосоциальной помощи больному со стороны родственников, соблюдение диеты. При необходимости возможно проведение хирургического вмешательства.
Врач решает, как лечить проблему, опираясь на тяжесть недуга и наличие или отсутствие сопутствующих диагнозов.
Пациентам, страдающим болезнью Крона, нужно знать, что операция не является гарантией полного излечения. Продолжительность жизни при болезни резко сокращается. После иссечения всех поражённых участков ЖКТ в течение 2 недель необходимо принять противорецидивные меры. Люди живут с болезнью от 10 до 20 лет.
Медикаментозная терапия
Медикаментозное лечение при болезни Крона распадается на 3 основные ветви:
- Препараты, позволяющие продлить стадию ремиссии патогенного процесса. Оказывать такое действие способны «Преднизолон», «Будесонид», «Азатиоприн», «Метотрексат». Применять их нужно в сочетании с препаратами, в которых содержатся моноклональные антитела. К числу указанных средств относятся «Инфликсимаб», «Адалимумаб», «Ведолизумаб». Последнее лекарство обладает седативным эффектом. Для борьбы с бактериями применяют салицилаты и антибиотики.
- Применение противорецидивных медикаментов и иммуносупрессоров в сочетании с биологическими препаратами.
- Вспомогательная терапия, направленная на снижение симптоматики болезни. Она проводится посредством парентеральных препаратов железа (помогает избавиться от анемии), лекарства против белково-электролитных отклонений, препараты с высоким содержанием кальция (профилактика остеопороза). Человеку назначают обезболивающие средства.
Хирургическое лечение
Показанием к проведению хирургического лечения становится наличие сопутствующих диагнозов и осложняющие новообразования в перианальной области, с которыми пациент не может жить. Также врач принимает решение о необходимости оперативного лечения, когда консервативная терапия не дала стойкого положительного результата или болезнь препятствует нормальному физическому развитию ребёнка.
Хирургическое вмешательство может привести к появлению синдрома короткой кишки, поэтому современные технологии проведения операций направлены на максимально возможное сохранение органов и тканей.
При перфорации толстой кишки проводят операцию с формированием илеостомы.
Экстренное проведение операции на кишечнике необходимо, если обнаружилось внутреннее кровотечение, а проведение интенсивной гемостатической терапии не помогло. В этом случае нужно сделать резекцию поражённого участка ЖКТ с обязательным проведением колоноскопии.
Экстренная хирургия показана также в случаях, когда развилась перфорация тонкой кишки в свободную брюшную полость. Ситуация связана с появлением перитонеальных симптомов, образованием свободного газа. В этом случае после иссечения поражённого участка кишечника пациенту формируют анастомоз.
Если первичный этап лечения основывался на гормональной терапии, но не помог вылечить недуг, вместо повторного курса консервативного лечения делают резекцию поражённого участка кишки. Если возникает необходимость повторного проведения операции, то после нее пациенту делают стриктуропластику, что позволяет предупредить масштабное иссечение кишки. Но если болезнь осложняют рак, абсцесс или инфильтрат, то стриктуропластика невозможна.
При выраженном воспалении в прямой кишке предпочтительной формой оперативного вмешательства является колпроктэктомия с формированием одноствольной концевой илеостомы. После проведения данной операции у пациента навсегда пропадает способность к анальной дефекации, что влечет за собой инвалидность.
Основным методом выполнения операции является лапароскопия. Эффективность операции повышается, если перед её проведением пациент прошел курс противовирусной терапии.
Беременность осложняет лечение патологии Крона. У женщин в положении формируют двуствольную илеостому или колостому. Но это временная терапевтическая мера.
Если в анальном проходе у пациента имеются трещины, проведение хирургического удаления воспаленного участка кишки не рекомендуется. В этом случае болезнь стараются вылечить с помощью гормонотерапии.
Клинические рекомендации после терапии болезни Крона
После завершения лечения в стационаре пациенту назначается реабилитация посредством иммуносупрессоров. Клинические рекомендации включают прививки от HBV, пневмонии, гриппа.
После лечения у женщин могут возникнуть сложности с планированием беременности и вынашиванием плода. При беременности лечить недуг помогает биологическая группа препаратов.
Близкие должны следить за состоянием больного после операции, чтобы не допустить негативных последствий. В их числе гнойно-септические осложнения, анемию, синдром избыточного роста бактерий в тонком кишечнике.
https://www.youtube.com/watch?v=NUMU_cRNlAs&t=222s
Больным с пищеварительным недомоганием необходима постоянная щадящая диета, посильные ежедневные физические нагрузки, пожизненная медикаментозная терапия, систематические визиты к врачу для контроля опасности стадии рецидива.