Печёночная недостаточность
Печень отвечает за миллион ежедневных процессов, которые происходят в организме человека. Помимо главных функций – вывод токсичных веществ, переваривание пищи, выработка ферментов – орган встречается с вредными привычками, стрессами, болезнями и внешними раздражителями.
С изменением привычного темпа жизни и внедрением нездоровых привычек в повседневный быт человек может столкнуться с рядом патологий печени. Несбалансированное питание, инфекционные и вирусные заболевания, алкогольная зависимость, приём наркотических препаратов, постоянный приём медикаментов и сидячий образ жизни сказываются на скором развитии печёночной недостаточности. Подобное проявление при несвоевременном лечении приводит к плачевному исходу (даже к смерти).
Содержание
- 1 Что представляет собой?
- 2 Первопричины возникновения патологии
- 3 Стадии развития
- 4 Типы печёночной недостаточности
- 5 Симптоматика печёночной недостаточности
- 6 Способы диагностики
- 7 Лечение острой печёночной недостаточности
- 8 Лечение хронической печёночной недостаточности
- 9 Диета при печёночной недостаточности: так ли важна?
- 10 Что такое экстракорпоральные методы
- 11 Клинические рекомендации
Что представляет собой?
Печёночная недостаточность – это комплекс симптомов, которые отражаются на функционировании печени. Происходит поражение здоровых клеток и развитие интоксикации организма. Патология опасна тем, что приводит к печёночной коме (полной дисфункции органа). Увеличенная концентрация токсинов в организме грозит развитием поражения головного мозга из-за интоксикации.
Код по МКБ-10: К72.0. Протокол: острая и подострая печёночная недостаточность. Выделяются еще два вида: хроническая и неуточненная.
Интересные факты:
- Каждодневно печень осуществляет 500 процессов.
- Учёные установили, что при изъятии органа у животного организм продолжает поддерживать здоровое состояние 4-8 часов. После двух суток существо умирает от комы.
- Цирроз печени может сопровождаться печёночной недостаточностью.
- При достижении человеком возраста 40 лет повышается риск развития синдрома при наличии вирусного гепатита А.
- Вирусный гепатит Е опасен для беременных женщин, так как его проявления в 20% случаях приводят к печёночной недостаточности.
- Приём некоторых лекарственных препаратов провоцирует возникновение синдрома (таков парацетамол).
- Печёночная недостаточность провоцируется употреблением ядовитых грибов.
- Злоупотребление спиртными напитками приводят к поражению печени и развитию сопутствующих симптомов.
Как функционирует печень?
Орган находится в правой части брюшной полости (в подреберье или наверху). Печень весит 1,5 кг, обладает грушевидной формой и способностью саморегенерироваться. Здоровый орган имеет ровное очертание, однородную и мягкую консистенцию, блестящую и гладкую поверхность.
Разновидности поверхностей
От вида структуры органа зависит шанс развития аномалии. Поверхность бывает:
- Диафрагмальной – повторяет силуэты диафрагмы.
- Висцеральной – локализуется вблизи прилегающих органов.
- Нижней – составляет острый угол.
- Верхнезадней – закругленная поверхность под тупым углом.
Серповидная печёночная связка, продольные и поперечные борозды делят печень на доли:
- Правая.
- Левая.
- Квадратная.
- Хвостовая.
Правая продольная борозда ведет к воротам печени, которые состоят из:
- Печёночной артерии.
- Портальной вены.
- Желчного протока.
- Нервов и лимфатических узлов.
Самовосстановление печёночных клеток
Особенность органа заключается в способности нормализовать функции самостоятельно. Даже при 70% повреждений печень возобновляется. Регенерация возникает в результате увеличения выработки здоровых клеток (посредством деления). Патогенез явления не установлен до сих пор. Скорость обновления зависит от возраста и сопутствующих патологий.
У детей регенерация происходит за 2-3 недели, а у взрослых людей патологический процесс затягивается на месяц и больше. Восстановление происходит при минимизации нагрузки на орган (отсутствие гепатита, нормализация здорового образа жизни). При наличии острых воспалительных и инфекционных заболеваний орган не способен самообновляться.
Основные процессы работы печени
Печень играет важную роль в работе организма. Она отвечает за выработку ферментов, переваривание пищи и поддержание нормальной регуляции желчи. Структура работы заключается в следующих этапах:
- Выработка желчи, которая отвечает за расщепление и всасывание жира в ЖКТ.
- Ликвидация вредоносных токсинов, которые поступают в организм человека. Ежеминутно в органе вырабатывается 20 млн химических реакций, которые происходят между белками, ионами и кислотами.
- Белковый метаболизм заключается в образовании мочевины из остаточных белковых продуктов. Если концентрация аммиака превышает допустимую норму, то происходит интоксикация организма. Печень выводит остатки вредоносного вещества из организма человека.
- Углеводный и жировой обмены представляют регуляцию уровня глюкозы и жиров.
- Вывод остаточных элементов расщепления гемоглобина за счет образования желчных пигментов.
- Реализуется в качестве генератора витаминов и полезных ферментов.
Как развивается печёночная недостаточность?
Патогенез идёт у каждого пациента индивидуально. На формирование синдрома влияют:
- Неблагоприятные факторы, которые воздействуют на печёночную мембрану и гепатоциты.
- При внедрении пагубных процессов клетки вырабатывают ферменты, которые разрушают ткань органа.
- Иммунитет начинает выработку аутоиммунных антител для уничтожения пагубно развивающихся клеток.
- Продолжается поражение остаточного объёма тканей.
- При отмирании 70-80% печёночных клеток наблюдается развитие патологии.
- Далее затрудняется функционирование органа.
- На последних стадиях развития синдрома возникают анастомозы, которые препятствуют попаданию крови в печень.
- У пациента наблюдается интоксикация из-за отсутствия работы выделительной системы.
- Происходит застой желчи, который провоцирует выброс билирубина.
- На финальных этапах патологии возникает поражение головного мозга (из-за интоксикации) и развитие печёночной комы (дисфункция органа).
Последние стадии синдрома являются необратимыми и не поддаются лечению.
Первопричины возникновения патологии
Печёночная недостаточность представляет собой сопутствующее проявление другой патологии. В качестве патогенеза учитывают многие заболевания.
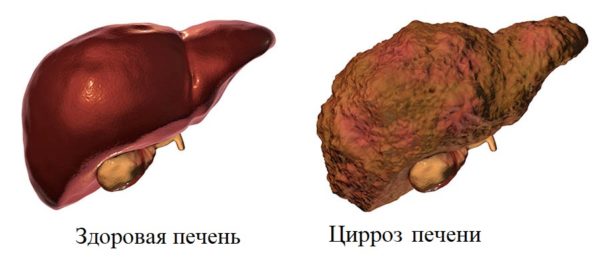
Цирроз печени
К отмиранию здоровых клеток приводит:
- Чрезмерное и регулярное употребление спиртных напитков.
- Хронические вирусные заболевания (гепатит).
- Работа на производстве, которое включает взаимодействие с химическими препаратами и лакокрасочными средствами.
- Медицинские препараты воздействуют на печень. Некоторые лекарства наносят сильный урон органу: нестероидные противовоспалительные средства (парацетамол, анальгин), антибиотики (аминогликозид), таблетки для лечения СПИДа и онкологии, гормональные препараты.
- Приём наркотических веществ.
- Несбалансированное питание, включающее употребление искусственных добавок, жирную, острую и нездоровую пищу.
- Ошибочное употребление токсичных грибов.
- Внутриутробные патологии печени (гепатит, туберкулёз).
- Запущенные заболевания органа.
Цирроз развивается не один год. Связана длительность с тем, что по мере разрушения здоровых клеток происходит их регенерация. При регулярном взаимодействии тканей с токсичными элементами деформируются характеристики генного материала гепатоцитов. При циррозе поверхность органа представляет собой совокупность рубцовой (соединительной) ткани, которая не осуществляет никаких функций. Кроме того, вредоносные соединения затрудняют работу сосудов, в результате чего повышается давление в полости печени. Это грозит развитием асцита и спленомегалии. На УЗИ становится заметно уменьшение размера органа, что говорит о появлении печёночной недостаточности.
Дистрофия печени (жировая)
К накапливанию жировой ткани в клетках печени приводят:
- Излишний вес (стадия ожирения).
- Переедание и пищевая зависимость (злоупотребление продуктами, которые содержат большое количество жиров и углеводов).
- Сахарный диабет.
- Спиртное.
- Проблемы с ЖКТ (стеаторея).
- Почечная недостаточность.
- Несбалансированное и нездоровое питание.
- Расстройства пищевого поведения: голод, анорексия и булимия.
- Чрезмерное употребление жира животного происхождения (барсучий, верблюжий).
Регулярное поступление жира в организм, превышающее допустимую норму, провоцирует отложение излишков в клетках печени. Переполнение тканей жировой прослойкой вызывает распространение патологии на поверхность органа. Паренхиматозная жировая дистрофия приводит к развитию печёночной недостаточности.
Белковая дистрофия печени
Существует три разновидности патологии: зернистая, гидропическая, гиалиново-капельная. Они возникают в результате ряда взаимодействий:
- Нарушение белкового метаболизма.
- Недостаточная выработка ферментов (врожденная).
- Сбой в работе щитовидной железы, стадия сахарного диабета.
- Злоупотребление алкоголем.
- Гепатит и застой желчи.
- Выработка токсинов в результате инфекционных заболеваний и приёма медикаментозных средств.
- Авитаминоз.
Зернистая дистрофия отличается отложением излишек белка в структуре печёночных клеток. Характерно увеличение размеров органа из-за накопления жидкости. При своевременной диагностике поддаётся лечению.
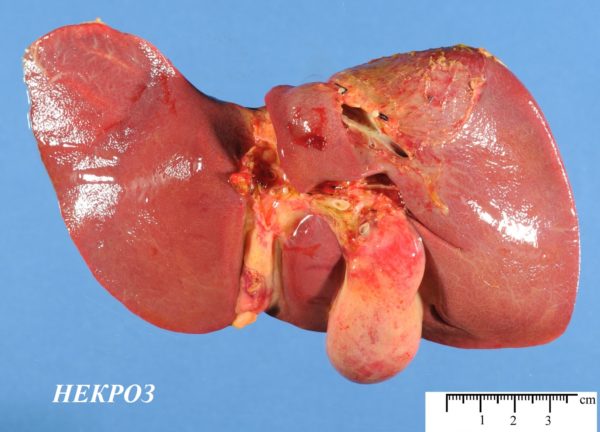
Гидропическая представляется собой выработку жидкости в вакуолях (цитоплазматических). Грозит развитием баллонной дистрофии и некрозом печени.
Гиалиново-капельная развивается из-за чрезмерного употребления алкоголя. Продукты распада этанола накапливаются в гепатоцитах, вызывая формирование соединительной ткани. В результате возникает цирроз и печёночная недостаточность.
Паренхиматозная углеводная аномалия органа
Накопление гликогена в ядре клетки происходит в результате:
- Сбоя в метаболизме образования продуктов переработки глюкозы.
- Сахарного диабета.
- Недостаточной выработки ферментов.
- Алкоголизма.
Нормальная локализация гликогена – цитоплазма клетки. Аномалия патологии заключается в смещении образования в ядро. Развивается гибель гепатоцитов и образование рубцовой ткани.
Амилоидоз
Разновидность иммунного заболевания возникает при следующих факторах:
- Наличие хронического инфекционного заболевания (сифилис).
- Нарушение иммунитета.
- Наследственность и индивидуальная предрасположенность.
Болезнь характеризуется неправильной локализацией нерастворимого белка (в стенку сосудов и протоков). Амилоид образуется в деформированных иммунных клетках (плазматических, эозинофилах). Закупорка каналов блокирует главные функции печени, формируя печёночную недостаточность.
Воспалительные процессы печени
На развитие гепатита воздействуют:
- Злоупотребление спиртным.
- Регулярное токсичное отравление, вызванное веществами.
При гепатитах А и Е иммунитет высвобождает гепатоциты от воздействия вируса, а при вирусных гепатитах B, D, F иммунная система бьет по клеткам. Для предотвращения перехода заболевания в хронический вид следует устранить гепатоксические факторы. При отсутствии лечения наступает печёночная недостаточность.
Онкология печени
На развитие рака влияют:
- Наличие генетической предрасположенности.
- Вирусный гепатит С (фульминантная форма).
- Онкология других органов.
- Канцерогенные вещества.
Метастазы замещают здоровые клетки, провоцируя дисфункцию органа. Нарушается отток желчи, циркуляция кровообращения, выработка ферментов. Переработка разрушенных гепатоцитов провоцирует интоксикацию организма.
Паразитическое воздействие
Наличие глистов провоцирует ряд осложнений, которые формируются в результате воздействия жизнедеятельности паразитов на пораженный орган. Дисфункцию реализуют:
- Эхинококковые кисты.
- Лямблиоз.
- Токсокароз.
Когда численность паразитов в печени возрастает, возникает вероятность закупорки желчевыводящих протоков. Кроме того, продукты жизнедеятельности глистов отравляют орган. Следует развитие почечной недостаточности.
Нарушение кровообращения
На развитие патологии влияют факторы, которые подразделяют на печёночные, предпечёночные, подпечёночные причины портальной гипертензии.
- Печёночные характеризуются наличием цирроза, рака, эхинококкоза, врождённой особенности, сепсиса и массивных ожогов.
- Предпечёночные обуславливаются проблемами в портальных сосудах (аневризма, атеросклероз).
- Подпечёночные характеризуются нарушением оттока крови.
Портальная гипертензия подразумевает сбой кровообращения в печёночной дольке. В результате образуются анастомозы, через которые кровь не проходит. Развивается некроз и декомпенсированная патология печени.
Дополнительные причины
На развитие синдрома влияют: витаминный дисбаланс, гормональные изменения, анемия и кислородное голодание (подострая гипоксия), обильная кровопотеря (ДВС-синдром), неудачное переливание крови, операционные вмешательства.
Стадии развития
В медицине выделяется четыре ступени развития:
- Первая сохраняет функции печени и проявляется общей слабостью и вялостью.
- Вторая стадия характеризуется прогрессированием ПН и сопровождается нервными нарушениями и запахом изо рта.
- Третья ступень практически блокирует функционирование печени. Появляется холестаз и гипертанзия.
- Четвёртая стадия сопровождается полной дисфункцией органа. Пациент может терять сознание и падать в обмороки. У него снижаются рефлексы и скорость мыслительных процессов. Случается отёк головного мозга. Формируется полиорганная недостаточность. В этом случае больной в 90% обречен на гибель.
Типы печёночной недостаточности
Патофизиология и этиология позволяют выделять два вида печёночной недостаточности: острую и хроническую.
Острая ПН
Это понятие представляет такой вид синдрома, при котором развивается быстрое поражение печени. От начальной стадии до финальной проходит несколько часов или максимум два месяца. Заканчивается развитием печёночной энцефалопатии и комы.
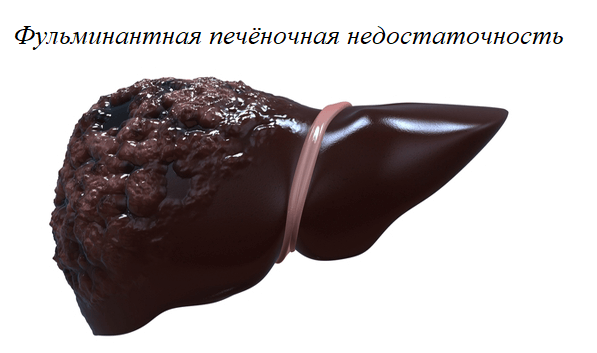
Не исключено формирование фульминантной печёночной недостаточности, которая возникает в результате отправления химическими элементами и медикаментами.
Острая печёночная недостаточность формируется по ряду причин:
- При наличии вирусных гепатитов (тяжёлые стадии).
- Приём препаратов совместно со спиртным.
- При нарушении свёртываемости крови или обильной кровопотере.
- Переливанием несовместимой группы крови.
- Отравление ядами, грибами, медикаментами.
- Нарушение целостности оболочки эхинококковой кисты.
- Обезвоживание.
- Операции на брюшной полости.
- Хронические патологии печени.
В зависимости от патогенеза медицина установила формы печёночной недостаточности:
- Эндогенная (печёночно-клеточная) нарушает функции печени в результате поражения клеток, которое вызвано гепатотоксическими факторами. Происходит моментальное отмирание тканей.
- Экзогенная формируется из-за сбоя кровообращения, который возникает в результате наличия цирроза.
- Смешанная форма характеризуется проявлением факторов двух предыдущих видов совместно.
При образовании острой печёночной недостаточности действие продуктов интоксикации распространяется на ткани всего организма. При нарушении работы головного мозга начинается печёночная энцефалопатия, которая приводит к смерти.
Острый вид синдрома характеризуется тяжелым состоянием пациента, которое требует оперативной медицинской помощи.
Прогноз неутешительный. При отсутствии своевременного лечения возможность вылечиться уменьшается, а риск комы возрастает (10-15% пациентов справляются с последней, самой тяжелой, стадией патологии).
Хроническая печёночная недостаточность
Этот такой вид совокупности симптомов, при котором наблюдается постепенное воздействие гепатотоксических веществ. Развивается от двух месяцев до пары лет.
Симптомы появляются равномерно и характеризуются обострением хронического заболевания печени.
Хроническая печёночная недостаточность развивается в результате:
- Алкоголизма.
- Воздействия вирусного гепатита (В, С).
- Цирроза и онкологии.
- Неправильного приёма препаратов.
- Хронических (дискинезии, дистрофии, сифилис) и паразитарных заболеваний печени.
- Анемии.
- Сахарного диабета.
Формы хронической печёночной недостаточности совпадают с острым развитием недуга. Выделяется:
- Экзогенная – постепенное отмирание клеток.
- Эндогенная – нарушение кровообмена.
- Смешанная – совокупность двух предыдущих форм.
Из-за равномерного развития функция регенерации позволяет обеспечивать восстановление тканей органа. Интоксикация организма наблюдается в результате циркуляции в крови вредоносных веществ.
При хронической печёночной недостаточности существует риск развития энцефалопатии и комы. Благоприятными условиями для этого являются:
- Употребление спиртного.
- Необдуманный приём препаратов.
- Несбалансированное питание с большим количеством белков и жиров.
- Депрессии.
- Инфекционные процессы (сепсис, грипп).
- Беременность, роды и аборты.
- Нарушение водно-солевого баланса и обезвоживание.
- Операционное вмешательство.
При постепенном развитии синдрома у пациента наблюдается ухудшение состояния. В 50% случаев энцефалопатии человек умирает. Компенсированная хроническая недостаточность лечится с помощью устранения гепатотоксических факторов.
Симптоматика печёночной недостаточности
Раз печень регенерирует, диагностика затруднена. Выраженная симптоматика появляется тогда, когда 70-80% печёночных клеток отмирают. При остром развитии синдрома разрушение гепатоцитов происходит быстро. Хроническая печёночная недостаточность не сразу заявляет о себе. Какой-то процент клеток успевает восстанавливаться, поэтому первичные проявления у пациента наблюдаются спустя несколько месяцев. Критерии диагностики сложно распознать.
Классификация обширных воспалительно-некротических деформаций тканей проявляется следующими признаками:
- Усталость, слабость и сонливость.
- Отсутствие аппетита и тошнота.
- Заторможенность сознания.
- Возможна рвота.
- Лихорадка (повышается температура), с которой не справляются жаропонижающие препараты.
- Появление жёлтого оттенка кожных покровов означает выброс билирубина.
- Локализуется сыпь на теле.
- Несвежее дыхание. Изо рта доносится сладковатый запах.
- На УЗИ становится видно уменьшение объёма органа.
- Общий анализ крови указывает на высокий уровень СОЭ и увеличение лейкоцитов.
- Нарушается свёртываемость крови (кровоточивость дёсен).
Возможно появление вспыльчивости, раздражительности, бессонницы и других нервных заболеваний.
У мужчин к характерным симптомам добавляются: гинекомастия, снижение либидо, развитие импотенции. У женщин наблюдается повышенное кровотечение во время менструаций. У ребёнка ПН тоже может возникнуть и сопровождается быстрым развитием патологии.
Варикозное расширение вен провоцирует усиленное кровотечение, которое необходимо вовремя ликвидировать.
Из-за нарушения белкового метаболизма не исключено развитие отеков и асцита (на поздних стадиях). Асцит может характеризоваться как процесс, при котором в брюшной полости накапливается жидкость.
При развитии печёночной энцефалопатии пациент говорит об эмоциональных расстройствах, обмороках, речевых и психологических нарушениях, наличии тремора и дезориентации в пространстве.
На крайних стадиях развития патологии у больного наблюдается спутанность сознания, галлюцинации и приступы бреда.
При переходе пациента в бессознательное состояние (кома) возникают следующие признаки:
- Симптом «плавающих глазных яблок».
- Снижение рефлексов.
- Бред и тремор конечностей.
- Неконтролируемые процессы мочеиспускания и спонтанное опорожнение кишечника.
Глубокая кома не подразумевает никаких физических проявлений.
Способы диагностики
Диагностика затруднена из-за запоздалости проявления симптоматической картины. При первом обращении пациента у него уже наблюдается активное проявление синдрома печёночной недостаточности.
На ранних стадиях человек не испытывает яркого дискомфорта. Возможные жалобы наступают позже. В основном пациент говорит о сонливости, усталости, газообразовании и вздутии живота. Так как симптомы распространены не только при патологии печени, единственный способ установить диагноз – провести лабораторные исследования. А именно анализ крови для таких показателей:
- Общий белок.
- Содержание холестерина.
- Альбумины.
- Показатели свёртываемости крови.
- Печёночный клиренс и бромсульфаленовая проба.
- Биохимические маркеры. Отклонения устанавливает шкала печёночной недостаточности.
- УЗИ (ультразвукового исследования) и КТ (компьютерная томография) – относятся к диагностическим обследованиям.
- Уровень билирубина.
- Печёночный трансаминаз.
- Содержание аммиака, метонина, тирозина, фенола.
Для установления степени развития печёночной недостаточности врач направляет на биопсию тканей органа.
Лечение острой печёночной недостаточности
При быстром развитии ПН у человека терапия направляется на причину формирования патологии. Некоторые правила:
- Медикаментозное лечение назначают сразу.
- Пациент перемещается в стационар. Постельный режим дома не устранит причину развития проблемы. При признаках энцефалопатии больной направляется в реанимационное отделение.
- Препаратами (гепатопротекторами) выравнивается метаболический баланс и поддерживается нормальное функционирование организма.
- Если очаг установлен и погашен, то через 10 лет наступает восстановление печёночных клеток.
- Требуется неотложная помощь.
Принципы и интенсивность терапии
Клиника и стационарный режим направлены на несколько фронтов: остановка кровотечения, снижение уровня интоксикации, нормализация и улучшение кровообращения, коррекция работы головного мозга, снижение всасываемости ЖКТ, поддержание организма (витамины).
Медики проводят ряд манипуляций для стабилизации состояния пациента:
- Совершают операционное вмешательство, если требуется восстановление проходимости сосудов.
- Вводят аминокапроновую кислоту, витамин К, аскорбиновую кислоту для остановки кровотечения и нормализации свертываемости.
- Переливают кровь в случае необходимости.
- Очищают кишечник и восстанавливают его функции за счет следующих препаратов: «Церукал», «Неогемадез», «Реосорбилакт».
- Назначают регулярные капельницы с физраствором и глюкозой.
- При сильном поражении (отек легких) врачи используют искусственную вентиляцию и кислородные маски.
- Применяют препараты для расширения протоков: «Эуфиллин», «Дроперидол».
- Чтобы уменьшить всасывание кишечника требуется применение лактулозы.
- Для регенерации функций печень используют аргинин, орнитин (улучшают способность образовывать мочевину), витамины, «Эссенциале», ЛИВ-52, аминокислоты.
- В некоторых случаях требуется коррекция работы головного мозга (терминальная стадия), поэтому врачи применяют седативные медикаменты, актовегин для улучшения кровообращения, мочегонные средства (если возникают отеки).
Лечение хронической печёночной недостаточности
При устранении проблемы потребуется много терпения. Терапия направлена на следующее:
- Лечение патологий, которые спровоцировали развитие ПН.
- Приём медикаментов, которые направлены на ликвидацию симптоматики.
- Соблюдение диетического питания (безбелкового), которое помогает нормализовать работу печени.
- Потребуется очищение кишечника, потому что микрофлора ЖКТ формирует аммиак, который всасывается в кровь. Чтобы определить и ликвидировать подобное проявление, врачи назначают очистительные клизмы два раза в день.
- Нормализация кровяных показателей осуществляется в зависимости от характера несоответствия с нормой.
- При развитии сопутствующих патологий необходимо их лечить.
Диета при печёночной недостаточности: так ли важна?
Терапия бессильна без соблюдения диеты и правил здорового образа жизни. Основные принципы питания, которые нужно понять:
- Диета при печёночной недостаточности практически исключает потребление белков.
- Суточная доза калорий должна превышать 1500 ккал.
- Приёмы пищи разбиваются на частые трапезы по маленьким порциям.
- При развитии ПН у пациента наблюдается снижения аппетита, поэтому категорически запрещается голодать.
- Рекомендуется потреблять легкоусвояемые углеводы, витамины и микроэлементы.
- Требуется отдавать предпочтение продуктам с высоким содержанием клетчатки.
- Ограничивать потребление жира следует только при развитии холестаза.
- После отступления симптомов следует вводить белки в рацион постепенно.
- При тяжелой печёночной энцефалопатии рекомендуется парентеральное питание (через вену).
Кроме диеты важно соблюдать режим дня, который заключается в следующем:
- Пациент должен полностью отказаться от употребления алкогольных напитков, некоторых лекарственных препаратов.
- Минимальное количество потребляемой воды – два литра в сутки.
- Необходимо приостановить тяжелые занятия спортом.
- Нормализовать режим работы и сна.
- Стараться избегать стрессов и депрессий.
- При нарушении работы ЖКТ следует сообщить о проблемах лечащему врачу. Запоры нужно сразу ликвидировать.
- Чаще находиться на свежем воздухе, не попадая под открытые солнечные лучи.
Что такое экстракорпоральные методы
Эти виды методов включают в себя терапию, которая проводится вне организма больного.
Гемодиализ
Представляет собой процесс очищения и фильтрации крови с помощью аппарата искусственной почки или через брюшной гемодиализ. Жидкость при таком процессе лишается токсинов и продуктов отравления.
Плазмаферез
Заключается в очистке крови от вредоносных токсинов при помощи фильтров, которые перегоняют плазму.
Показания к экстракорпоральным методам
Данное лечение возможно только в случае:
- Почечной комы.
- Развития фульминантной печёночной недостаточности, которая формируется в результате интоксикации ядами.
- При острой и хронической ПН при преобладании аммиачного отравления (и других токсичных веществ).
Клинические рекомендации
Рассмотреть развивающиеся симптомы печёночной недостаточности трудно. Необходимо регулярно проходить лабораторные обследования, чтобы выявить ПН на ранних стадиях. Следует своевременно устранять сопутствующие заболевания. Нельзя лечиться самостоятельно. От неграмотного выбора медикаментов развиваются печёночные патологии.
Клинические рекомендации очень простые. Если появились подозрения, значит, надо идти к врачу. Для здорового функционирования печени понадобится профилактика. Необходимо правильно питаться, не употреблять алкоголь и наркотики, исключить стрессы. Это лишь малая часть мер, но их достаточно для здоровой работы печени.